AVNRT
AVNRT - AV nodal reentrant tachycardia היא הפרעת קצב לב מסוג טכיקרדיה על-חדרית התקפית (Paroxysmal supraventricular tachycardia או PSVT), כלומר, קצב לב מהיר ממקור הנמצא מעל לסיב ההולכה על שם היס, הנגרם באופן פתאומי כתוצאה ממנגנון "כניסה מחדש" (מעגל ריאנטרי, "Reentry cycle") המתרחש בקישרית הפרוזדור-והחדר (Atrioventricular Node). היא מהווה קרוב ל-60 אחוזים מהמקרים של טכיקרדיה על חדרית התקפית[1] והיא הפרעת הקצב העל חדרית הסדירה השכיחה ביותר. 75 אחוזים מהסובלים מההפרעה הן נשים. התסמינים יכללו לרוב פלפיטציות ("דפיקות לב", התסמין הנפוץ ביותר) ולעיתים כאבים בחזה, הזעה וסחרחורות.
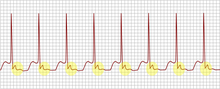 | |
| תרשים מוניטור המציג Fast-slow AVNRT. מודגשים בצהוב גלי ה-P הנמצאים לאחר קומפלקס ה-QRS. | |
| תחום |
קרדיולוגיה |
|---|---|
| קישורים ומאגרי מידע | |
| eMedicine |
898876 |
| סיווגים | |
| ICD-10 |
I47.1 |
| ICD-11 |
BC81.8 |
הטיפול בהפרעת הקצב כולל ביצוע תמרונים להעלאת ההשפעה של העצב התועה על קצב הלב, מתן תרופות, ובמקרים נדירים ביצוע היפוך חשמלי מסונכרן. על הטיפול לכלול גם בירור וסילוק גורמים אפשריים להחמרה כמו התייבשות, דימום,[2] אלרגיה,[3] זיהומים,[4] ותרופות.[5] אירועים חוזרים ונשנים של AVNRT ידרשו לעיתים ביצוע אבלציה במהלכה ייצרבו התאים הפגומים במערכת ההולכה.
AVNRT מתרחש כאשר נוצר מעגל ריאנטרי בתוך או בסמוך לקוצב ה-AV. המעגל מערב שני מסלולי העברת זרם חשמלי - מסלול איטי ומסלול מהיר, אשר שניהם נמצאים בעלייה הימנית. המסלול האיטי ממוקם מתחת ומעט מאחורי קוצב ה-AV, ואילו המסלול המהיר ממוקם לרוב מעל לקוצב ה-AV. שני הסיבים עשויים מרקמה עם מאפיינים אלקטרופיזיולוגיים הדומים לקוצב ה-AV, ולעיתים אף מתייחסים אליהם כחלק מקוצב ה-AV עצמו. סגירת מעגל עלולה להתרחש כאשר האות החשמלי עובר דרך המסלול האיטי ואז מגיע וחוזר לאחור דרך המסלול המהיר.
חשוב לציין כי אין מדובר בסיב הולכה נוסף המאפשר מעבר של הדחף החשמלי שלא דרך ה-AV, כזה המתרחש בתסמונת וולף–פרקינסון–וייט (מכונה "Accessory pathway"). ב-AVNRT מדובר בסיבי הולכה הנמצאים בעליות או המהווים חלק מקוצב ה-AV עצמו והם בעלי תכונות אלקטרופיזיולוגיות הדומות לתכונותיו של קוצב ה-AV. בתסמונת וולף–פרקינסון–וייט לעומת זאת, מדובר בסיבי הולכה פתולוגיים נוספים הממוקמים באזור טבעות מסתמי הלב ומאפשרים מעבר ישיר של דחף חשמלי מהעליות אל החדרים ולהפך, ללא מעבר דרך קוצב ה-AV. הסיבים בתסמונת וולף פרקינסון וייט הם בעלי תכונות אלקטרופיזיולוגיות הדומות לתכונות תאי שריר הלב עצמו.
סימנים ותסמינים
עריכההתסמין הנפוץ ביותר של AVNRT הוא תחושה פתאומית של דפיקות לב מהירות וסדירות המורגשות באזור הצוואר (פלפיטציות)[6]. הדבר נגרם כתוצאה מהתכווצות כמעט בו זמנית של העליות והחדרים בעת שהמסתם התלת פסיגי (המסתם הממוקם בין עלייה ימין לחדר ימין) סגור, מה שגורם ליצירת לחץ מוגבר ולחזרה של דם אחורה מהלב אל המערכת הוורידית[7]. דפיקות הלב המהירות עשויות לגרום לתחושת חרדה ובשל כך פעמים רבות עשוי המטופל או המטפל לשייך את התחושות להתקף חרדה[7]. במקרים מסוימים עשוי קצב הלב המהיר לגרום לירידה פתאומית בלחץ הדם מה שעלול לגרום לסחרחורות או במקרים נדירים אף להתעלפות[1]. חולים הסובלים ממחלת לב כלילית (היצרות של העורקים הכליליים כתוצאה מטרשת עורקים) עלולים לחוות כאבים תעוקתיים בחזה (כאבים לוחצים, לעיתים עם הקרנה לזרוע שמאל או ללסת)[1] בעקבות קצב הלב המהיר ודרישת החמצן המוגברת של הלב.
במקרים רבים התסמינים יופיעו ללא סיבה מסוימת. עם זאת, חלק מהחולים מדווחים על הופעה של תסמינים בעיקר לאחר הרמה של משא כבד או לאחר רכינה קדימה[6]. הופעת הפלפיטציות היא פתאומית ובמקרים מסוימים קודמת לה תחושה כאילו הלב מדלג על פעימה. הפרעת הקצב עשויה להימשך דקות ואף שעות, אך היעלמותה תהיה פתאומית כמו הופעתה[6].
קצב הלב בזמן אפיזודה של AVNRT הוא לרוב בין 140–280 פעימות לדקה[1]. לעיתים ניתן לצפות בפעימות באזור הצוואר הנגרמות בשל התכווצותה של העלייה הימנית כנגד מסתם תלת פסיגי סגור[7].
פתופיזיולוגיה
עריכהמעגל ריאנטרי
עריכהAVNRT נגרם כתוצאה ממעגל ריאנטרי בקוצב ה-AV או בסיבי הולכה הסמוכים אליו. מעגל ריאנטרי ("re-entrant" - "כניסה מחדש") הוא בסיסן של הפרעות קצב רבות. הבסיס להיווצרותו של מעגל ריאנטרי הוא הימצאותם של שני סיבי הולכה המובילים דחף חשמלי, מתפצלים ובהמשך מתאחדים מחדש (ראו תמונה), כאשר אחד מהסיבים הוא סיב המוליך את הדחף החשמלי באופן מהיר, אך בעל תקופה רפרקטורית ארוכה יותר (תקופה ארוכה יותר בה הוא אינו זמין לקבלת דחף חשמלי נוסף), ואילו הסיב השני הוא סיב המוליך את הדחף החשמלי באופן איטי יותר, אך בעל תקופה רפרקטורית קצרה ממשנהו.
כאשר קצב הלב הוא סדיר ותקין, יעבור הדחף החשמלי בשני הסיבים במהירות שונה, ומשם ימשיך בדרכו ללא הפרעה. הבעיה במנגנון זה עלולה להיווצר כאשר מייד לאחר פעימה תקינה שמקורה בקוצב הראשי של הלב, מופיעה פעימה מוקדמת. הדחף החשמלי המוקדם שמגיע מאחד מתאי הלב מנסה להיכנס דרך שני הסיבים על מנת להמשיך בדרכו ולהפעיל את תאי הלב, אך הוא מוצא את הסיב המהיר כשהוא בתקופה הרפרקטורית שלו ואינו זמין לקבלת גירוי חשמלי. כתוצאה מכך עובר הדחף החשמלי בסיב האיטי בלבד. עד שיגיע הדחף החשמלי למפגש החוזר בין שני הסיבים, הסיב המהיר יספיק להתאושש ויהיה זמין לקבל את הגירוי, מה שיגרום לדחף החשמלי להיכנס דרך סיב זה, אך מהצד האחר שלו, ולמעשה להיכנס למעגל חוזר של הפעלת שריר הלב שוב ושוב באופן מהיר. בשלב זה, פעימה תקינה מהקוצב הראשי שתגיע אל שני הסיבים, תמצא את הסיבים בתקופה רפרקטורית, כך שלמעשה לא תוכל לעבור דרכם.
סוגים
עריכהAVNRT עשוי להופיע בשלוש צורות:
Slow-fast AVNRT
עריכה- "Slow-fast AVNRT" (מכונה גם "Common AVNRT" או "Typical AVNRT") היא הצורה הראשונה והנפוצה ביותר והיא מהווה 80–90 אחוזים מכלל מקרי ה-AVNRT. בצורה זו עובר הדחף החשמלי בסיב האיטי יותר במהלך מעברו מהעליות אל החדרים (המסלול האנטרוגרדי), ובסיב המהיר יותר במהלך מעברו מהחדרים אל העליות (המסלול הרטרוגרדי). מכיוון שההולכה הרטרוגרדית (מהחדרים אל העליות) מתבצעת דרך הסיב המהיר, הפעלתן של העליות (המתבטאת בגל ה-P) מתרחשת מייד לאחר הפעלתם של החדרים (המתבטאת בקומפלקס QRS). כתוצאה מכך, הזמן העובר בין קומפלקס ה־QRS לבין גל ה-P שלאחריו (מרווח R-P) הוא קצר - פחות מחצי הזמן העובר בין קומפלקס QRS אחד למשנהו. מרווח R-P עשוי להיות כה קצר, עד שבמקרים רבים גל ה-P לא ייראה כלל בתרשים הא.ק.ג., כיוון שהוא ייבלע בתוך קומפלקס ה-QRS. במקרים אלו עשוי גל ה-P להיראות כגל R נוסף לאחר גל ה-R הרגיל ("pseudo R prime") בליד V1, או כגל S (pseudo S) בלידים התחתונים (2,3 ו-AVF)[8].
Fast-slow AVNRT
עריכה- "Fast-slow AVNRT" (מכונה גם "Uncommon AVNRT") היא הצורה השנייה והנפוצה פחות (כעשרה אחוזים מהמקרים), במהלכה משתמש הדחף החשמלי בסיב המהיר יותר לצורך מעבר אל החדרים (המסלול האנטרוגרדי) ובסיב האיטי יותר לצורך מעבר לכיוון העליות (המסלול הרטרוגרדי)[8]. מכיוון שההולכה לכיוון העליות מתבצעת דרך המסלול האיטי, הפעלת העלייה תתעכב וכתוצאה מכך גל ה-P יופיע מאוחר יותר ומרווח R-P בא.ק.ג. יהיה ארוך יותר.
Slow-Slow AVNRT
עריכה- "Slow-Slow AVNRT" (מכונה גם "Atypical AVNRT") היא צורה נוספת ולא שכיחה, במהלכה הדחף החשמלי יורד מהעליות אל החדרים (המסלול האנטרוגרדי) דרך סיב ההולכה האיטי, וחוזר מהחדרים אל העליות (המסלול הרטרוגרדי) דרך סיב הולכה איטי עלייתי[9]. צורה זה נדירה ושכיחותה היא בין 1–5 אחוזים מהמקרים.
אבחנה
עריכהאם התסמינים מופיעים או נמשכים בזמן שהמטופל מחובר למוניטור לבבי ולא.ק.ג., ניתן לראות את השינויים שפורטו בתרשים הא.ק.ג. ובכך לאשר את האבחנה. בחלק מהמקרים יסבול המטופל מתסמינים שיחלפו באופן ספונטני בטרם תבוצע לו בדיקת א.ק.ג., במקרים אלו ייתכן ויומלץ על ניטור ותיעוד של קצב הלב לפרק זמן מסוים באמצעות מוניטור הולטר. במקרים בהם גם בהולטר לא נמצאה הסיבה לתסמינים, יהיה צורך לעיתים בהשתלה של התקן תת-עורי המאפשר תיעוד של קצב הלב באופן רציף וממושך.
כל אחת מהבדיקות שפורטו מאפשרת גם לבצע אבחנה מבדלת בין AVNRT להפרעות קצב מסוג אחר שעלולות לגרום לאותם התסמינים, כדוגמת פרפור עליות, רפרוף עליות, סינוס טכיקרדיה, טכיקרדיה חדרית וטכיקרדיה המקושרת לתסמונת וולף פרקינסון וויט (AVRT).
בדיקות דם שיבוצעו למטופלים שהתלוננו על פלפיטציות כוללות:
- בדיקות של תפקוד בלוטת התריס (TFTs) - יתר פעילות של הבלוטה עשויה לגרום ל-AVNRT
- בדיקות אלקטרוליטים - הפרעות באשלגן, סידן ומגנזיום עלולות לגרום ל-AVNRT
- בדיקה של מרקרים קרדיאלים כדוגמת טרופונין - בעיקר במטופלים שחוו גם כאבים בחזה, זאת על מנת לשלול אוטם שריר הלב כגורם או כתוצאה של הפרעת הקצב.
טיפול
עריכההטיפול ב-AVNRT מתחלק להפסקת הפרעת הקצב, ולטיפול מניעתי שמטרתו זיהוי הגורם להפרעה וטיפול בו, על מנת למנוע אפיזודות נוספות. הטיפול בהפרעה עצמה כולל תמרונים פיזיים שונים, טיפול תרופתי וטיפול חשמלי. הטיפול המניעתי כולל טיפול תרופתי והליכים פולשניים כגון אבלציה[10].
הטיפול בהפרעת הקצב
עריכהניתן לטפל באפיזודה של AVNRT באמצעות חסימה זמנית של קוצב ה-AV למעבר זרם חשמלי. חסימה של קוצב ה-AV תשבור את המעגל הריאנטרי ותאפשר לקוצב הראשי של הלב לשוב ולהכתיב את קצב הלב. הטיפול הראשון הנשקל לצורך הפסקת הפרעת הקצב הוא גירוי של העצב התועה (גירוי וגאלי) באמצעות תמרונים פיזיים שונים. העצב התועה מעצבב את הלב במסגרת מערכת העצבים הפאראסימפתטית וגירוי שלו יגרום לטון פראסימפתטי מוגבר ולהפרשת אצטילכולין שישפיע על קוצב ה-AV ויאט את ההולכה בו. תמרונים הגורמים לגירוי העצב התועה כוללים עיסוי בעורק הקרותיד, תמרון ולסאלבה - עצירת הנשימה והגברת הלחץ התוך בטני באמצעות לחיצה, עצירת הנשימה למספר שניות ונשיפה ממושכת אל תוך קשית או צינור צר כלשהו[11].
אם טיפול זה לא צלח, או אם אין אפשרות לבצעו, ניתן לנסות לחסום את קוצב ה-AV באמצעות שימוש בתרופות במתן תוך ורידי. תרופת הבחירה היא אדנוזין הגורמת לחסימה מוחלטת של קוצב ה-AV ובכך שוברת את מעגל הריאנטרי ומאפשרת חזרה לתפקוד של הקוצב הראשי. אדנוזין חוסמת את ההולכה בקוצב ה-AV בלבד והיא נחשבת לתרופה בטוחה בשל זמן מחצית החיים הקצר שלה והשפעתה המהירה והמוגבלת.
אם הטיפול באמצעות אדנוזין לא צלח, ניתן להשתמש בתרופות כמו חוסמי בטא או חוסמי תעלות סידן, שגורמות להאטה בהולכה בקוצב ה-AV, במטרה לאפשר את שבירת המעגל הריאנטרי. חוסמי הסידן המקובלים לטיפול הם וראפאמיל ודיליטזאם[11]. יש לנקוט זהירות במתן אדנוזין וחוסמי בטא לחולים עם אסתמה שכן תרופות אלו עשויות לגרום לספאזם של דרכי הנשימה. תרופות נוספות שאינן נפוצות בשימוש ל-AVNRT הן תרופות אנטיאריתמיות כמו אמיודארון ו-Flecainide[10].
טיפול חשמלי באמצעות מתן שוק חשמלי מסונכרן נשקל רק אם הפרעת הקצב גורמת לסימני חוסר יציבות המודינמית המתבטאים בתת לחץ דם או בירידה ברמת ההכרה, או אם מתפתחת אי ספיקת לב אקוטית ובצקת ריאות. מתן שוק חשמלי מכניס את כל תאי הלב לתקופה רפקטורית ובך שובר את מעגל הריאנטרי ומאפשר לקוצב הראשי לחזור לפעילות[10]. בטרם מתן שוק חשמלי יטופל החולה באמצעות תרופות לסדציה ואנלגזיה.
מניעת אירועים חוזרים
עריכהAVNRT הוא מצב שפיר שברוב המקרים אינו מסכן חיים. מסיבה זו, טיפול מונע אינו הכרחי[10], אך מוצע לחולים הסובלים מאירועים חוזרים ומעוניינים למנוע את הופעת התסמינים. חלק מהחולים הבוחרים שלא לקבל טיפול מונע מדווחים בהמשך על היעלמות התסמינים באופן ספונטני[10]. הפחתה או הימנעות מגורמים מחמירים, למשל תרופות (כמו פוזיד, ונטולין, דובוטמין)[12] וגורמי עקה גופנית או נפשית אחרים עשויה למנוע אירועים חוזרים.
טיפול הבחירה התרופתי הניתן לחולים המעוניינים בכך כולל חוסמי תעלות סידן או חוסמי בטא. תרופות אחרות הנמצאות בשימוש תדיר פחות כוללות אמיודורון, flecainide ובמקרים מסוימים דיגוקסין. תרופות אלו יעילות באופן חלקי במניעת אירועים חוזרים של AVNRT, אך צריכות להילקח לאורך זמן[10].
אלטרנטיבה נוספת כוללת הליך פולשני במהלכו מוחדר קטטר דרך וריד גדול[7] ודרכו נבדקת מערכת ההולכה החשמלית של הלב. במידת הצורך ניתן לבצע צריבה (אבלציה) של סיב ההולכה האיטי באמצעות שימוש באנרגיית חום, כך שאותו סיב לא יוכל יותר להוליך זרם חשמלי[13]. סיכויי ההצלחה של הפרוצדורה גבוהים יחסית ואילו הסיבוכים הם בשכיחות יחסית נמוכה וכוללים נזק לקוצב ה-AV שעשוי לגרום לצורך בהשתלת קוצב לב[10].
ראו גם
עריכהקישורים חיצוניים
עריכההערות שוליים
עריכה- ^ 1 2 3 4 Hafeez, Yamama; Armstrong, Tyler J. (2019), "Atrioventricular Nodal Reentry Tachycardia (AVNRT)", StatPearls, StatPearls Publishing, PMID 29763111, נבדק ב-2019-08-15
- ^ Uwe Kreimeier, Pathophysiology of fluid imbalance, Critical Care 4, 2000, עמ' S3–S7 doi: 10.1186/cc968
- ^ M. Taylor, Supraventricular tachycardia and eczema due to milk allergy, Australian Family Physician 24, 1995-5, עמ' 930–931
- ^ Fernanda de Souza Martins, Gisele Giuliane Guedes, Thiago Martins Santos, Marco A. de Carvalho-Filho, Suspected infection in afebrile patients, Medicine 96, 2017-03-10 doi: 10.1097/MD.0000000000006299
- ^ Pal Pacher, Valeria Kecskemeti, Cardiovascular Side Effects of New Antidepressants and Antipsychotics: New Drugs, old Concerns?, Current pharmaceutical design 10, 2004, עמ' 2463–2475
- ^ 1 2 3 Rosero, Spencer (2015), Huang, MD, David T.; Prinzi, MD, Travis (eds.), "A Brief Overview of Supraventricular Tachycardias", Clinical Cardiac Electrophysiology in Clinical Practice, Springer London, pp. 37–53, doi:10.1007/978-1-4471-5433-4_3, ISBN 9781447154327, נבדק ב-2019-08-15
- ^ 1 2 3 4 Ayala-Paredes, Félix; Roux, Jean-Francois; Verdu, Mariano Badra (2014), Kibos, Ambrose S.; Knight, Bradley P.; Essebag, Vidal; Fishberger, Steven B. (eds.), "AVNRT Ablation: Significance of Anatomic Findings and Nodal Physiology", Cardiac Arrhythmias (באנגלית), Springer London, pp. 387–400, doi:10.1007/978-1-4471-5316-0_30, ISBN 9781447153153, נבדק ב-2019-08-15
- ^ 1 2 Shen, Sharon; Knight, Bradley P. (2014), Kibos, Ambrose S.; Knight, Bradley P.; Essebag, Vidal; Fishberger, Steven B. (eds.), "How to Differentiate Between AVRT, AT, AVNRT, and Junctional Tachycardia Using the Baseline ECG and Intracardiac Tracings", Cardiac Arrhythmias (באנגלית), Springer London, pp. 199–208, doi:10.1007/978-1-4471-5316-0_15, ISBN 9781447153153, נבדק ב-2019-08-15
- ^ "Atrioventricular Nodal Reentrant Tachycardia (AVNRT)". 2009-09-30.
- ^ 1 2 3 4 5 6 7 Page, Richard L.; Joglar, José A.; Caldwell, Mary A.; Calkins, Hugh; Conti, Jamie B.; Deal, Barbara J.; Estes, N. A. Mark; Field, Michael E.; Goldberger, Zachary D. (במאי 2016). "2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society". Journal of the American College of Cardiology. 67 (13): e27–e115. doi:10.1016/j.jacc.2015.08.856. ISSN 1558-3597. PMID 26409259.
{{cite journal}}: (עזרה) - ^ 1 2 Brubaker, Sarah; Long, Brit; Koyfman, Alex (בפברואר 2018). "Alternative Treatment Options for Atrioventricular-Nodal-Reentry Tachycardia: An Emergency Medicine Review". The Journal of Emergency Medicine. 54 (2): 198–206. doi:10.1016/j.jemermed.2017.10.003. ISSN 0736-4679. PMID 29239759.
{{cite journal}}: (עזרה) - ^ James E. Tisdale, Drug-induced Diseases: Prevention, Detection, and Management, ASHP, 2010. (באנגלית)
- ^ Kumar, Darpan S.; Dewland, Thomas A.; Balaji, Seshadri; Henrikson, Charles A. (במאי 2017). "How to Approach Difficult Cases of AVNRT". Current Treatment Options in Cardiovascular Medicine. 19 (5): 34. doi:10.1007/s11936-017-0531-9. ISSN 1092-8464. PMID 28374333.
{{cite journal}}: (עזרה)
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.